Le patologie respiratorie rinosinusali, non essendo associate né a mortalità né a lunga ospedalizzazione, vengono talvolta considerate di importanza secondaria, ma rappresentano un problema sanitario globale che interessa fino al 35% della popolazione dei paesi industrializzati ed è in costante aumento. In molti Stati, per alcune fasce di età, la prevalenza delle patologie respiratorie della alte vie aeree è superiore al 50%. Colpiscono soggetti di tutte le età di ogni regione, etnia e classe socio-economica. Circa 500 milioni di persone ne soffrono nel mondo e sembra che il dato sia in forte aumento. L’impatto economicodella rinosinusite è poco indagato e probabilmente sottostimatoper il fatto che i costi di gestione non sono, per il singolo, molto elevati, ma per fare un esempio solo negli Stati Uniti si parla di molte decine di miliardi di dollari l’anno. Sono numerose le giornate perse (assenteismo dal lavoro) a causa di processi infiammatori o infettivi acuti a carico delle prime vie aeree ed in particolare per le rinosinusiti acute o croniche riacutizzate, con il loro corteo sintomatologico di ostruzione nasale, algie, secrezioni, congiuntiviti e stati ansiosi; è facilmente intuibile come da ciò derivi un importante danno economico, ma è interessante sapere che, sempre negli stati Uniti, in caso di “presentismo” (la presenza forzata al lavoro), le stesse patologie arrecano un danno economico maggiore, divenendo responsabili di scarso rendimento, contagio e maggior rischio di errori e di incidenti 1, 2, 3, 4.
Negli ultimi anni, con l’approvazione della FDA-USA del 2005, una innovativa tecnologia americana per il trattamento delle rinosinusiti croniche (CRS), mutuata dalle tecniche di angioplastica, si è andata progressivamente diffondendo tra i chirurghi ad integrazione o, spesso, in sostituzione della classica FESS (Chirurgia Endoscopica Funzionale dei Seni Paranasali) e ad oggi sono state trattate oltre 250.000 persone nel mondo, di cui poco più di un migliaio in Italia, con questa metodica. Si tratta appunto della sinuplastica dilatativa (BSP Balloon SinuPlasty), che viene realizzata mediante un palloncino latex-free (balloon, fig.1) gonfiato per 6-12 secondi a livello dell’ostio del seno coinvolto dall’infiammazione, consentendo in questo modo il rapido drenaggio e la guarigione della sinusite stessa. La BSP viene generalmente eseguita in Day-surgery ed anestesia generale endovenosa (il paziente può tornare a tutte le sue normali attività entro 24-48 ore dalla procedura), ma sulla scorta della grande esperienza dei centri USA e della recente semplificazione della tecnica e del device, si assiste al sempre maggiore sviluppo e diffusione di procedure ambulatoriali eseguite in anestesia locale (in office) 5, 6, 31, 32.
La metodica di BSP, infatti, non prevede né tagli, né applicazione di tamponi nasali, né rischi emorragici, riducendo così al minimo i disagi per il paziente che può essere trattato anche in regime ambulatoriale in sicurezza, considerato il basso tasso di complicanze rispetto alla FESS. La sinuplastica ha di fatto rivoluzionato i vecchi interventi per le CRS che erano molto invasivi e ad alto impatto intra e postoperatorio per il paziente; interventi che, erano spesso rifiutati dai pazienti, specie in età pediatrica. La sinuplastica con balloon è talmente mininvasiva che può essere eseguita su tutti i pazienti (la BSP è utilizzabile in casi pediatrici di sinusite mascellare), anche in concomitanza con terapie mediche nasali o generali in corso per la sinusite stessa 7, 8. Questo perché, preservando le strutture anatomiche ed il delicato rivestimento di mucosa nasosinusale, consente la somministrazione ed il corretto assorbimento dei farmaci necessari per trattare la patologia flogistica associata senza necessità di attendere la guarigione postoperatoria (che nella chirurgia senza balloon può richiedere anche alcuni mesi).
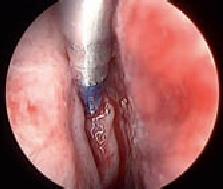
l cardine della rivoluzione introdotta della BSP è stato la possibilità di fornire al paziente con CRS sino a ieri candidato esclusivamente alla chirurgia, un’opportunità mini-invasiva, efficace, sicura e mirata al meccanismo fisiopatologico della malattia stessa, attraverso lo sviluppo di un kit procedurale dedicato, evolutosi nel tempo, in grado di effettuare una semplice e selettiva dilatazione delle aperture naturali dei seni paranasali (mascellare, frontale e/o sfenoidale) attraverso il gonfiaggio a pressione di un palloncino specifico. Questa apertura funzionale degli osti dei seni consente il rispetto della mucosa circostante – che non viene in alcun modo tagliata o strappata – e ripristina il corretto drenaggio fisiologico sinusale e la sua ventilazione (fig. 2 e 3). Results vary by individual. I risultati ottenuti dalla BSP mantengono una stabilità di efficacia nel tempo, anche perchè gli spazi di transizione nasosinusali post-dilatazione, specie a livello degli osti sinusali, sono rivestiti da mucosa sana, costituendo un fattore preventivo verso le restenosi 3, 9, 10.
Uno studio clinico multicentrico su 1.036 pazienti ha rilevato che i sintomi sinusitici sono migliorati nel 95% dei pazienti per un periodo medio di follow-up di 9 mesi 11. In un altro studio, i pazienti hanno riferito un miglioramento dei sintomi misurato sino a due anni dopo la procedura 12. Numerosi studi clinici inoltre hanno dimostrato che la BSP è una procedura sicura, minimamente invasiva, e capace di migliorare significativamente la qualità della vita, e anche la nostra esperienza su 114 seni trattati con follow-up minimo di 1 anno ha rilevato un significativo miglioramento dei sintomi nasosinusali allo SNOT-20 3.
La BSP è una metodica indolore e minimamente invasiva, che potremmo quasi non definire chirurgia, al massimo “chirurgia gentile”, in luogo della più generica dizione di “chirurgia”, che evoca, consciamente o inconsciamente, immagini cruente. La BSP richiede certamente l’abilità tecnica e le conoscenze anatomiche del chirurgo, ma agisce limitandosi all’impiego della sola forza pressoria del balloon dilatato, senza fresature né tagli; questa ridotta invasività appare estremamente attuale alla luce delle linee guida di EPOS 2012, che indicano la necessità di considerare il trattamento chirurgico per rinosinusiti che non rispondono già dopo 3 mesi di terapia medica adeguata 13. Crediamo a tale proposito che avere a disposizione nel proprio bagaglio di opzioni terapeutiche uno step chirurgico mininvasivo quale quello offerto dalla BSP, rappresenti per il medico uno strumento utile ed innovativo per modulare la scelta di successivi interventi chirurgici a maggiore invasività (che il chirurgo endoscopista che approccia le CRS deve comunque conoscere ed essere capace di eseguire) solo quando strettamente necessari. Inoltre il rispetto della mucosa nasosinusale sana che caratterizza le procedure di BSP, appare anch’esso in linea con EPOS 2012 dove viene ribadito che gli steroidi intranasali rappresentano la classe farmacologica a maggiore efficacia nelle rinosinusiti specie dopo la chirurgia. La somministrazione di steroidi per via nasale caratterizzati da qualsivoglia parametri di assorbimento mucosale, trova infatti ostacolo se incontra una mucosa sede di processi riparativi fibrocicatriziali o sinechiali quali si osservano dopo una FESS tradizionale, mentre se ne favorisce la loro piena efficacia quando la sede chirurgica sia stata oggetto di un delicato trattamento di BSP con preservazione da ogni trauma mucoso. Dopo queste considerazioni, per quanto concerne le indicazioni, potremmo riassumere in modo schematico che la BSP si inserisce in una fascia di azione di nuova concezione compresa tra la terapia medica e l’intervento chirurgico di FESS.
Un ulteriore sviluppo di questa tecnologia, che descriveremo nel corso della trattazione, ci consente oggi di lasciare all’interno del seno trattato un sottile palloncino-serbatoio, lo stratus, che contiene una riserva di farmaco steroideo a lento rilascio: un vero e proprio stenting che mantiene aperto l’ostio del seno frontale dopo la BSP o favorisce il drenaggio etmoidale (una sorta di sinuplastica etmoidale), facilmente rimovibile in ambulatorio dopo 14 o 28 giorni 33.
La tecnologia dilatativa a palloncino, come detto, può essere impiegata da sola o integrata, se necessario, nell’ambito di un trattamento endoscopico FESS, con debrider o strumentario freddo, configurando una procedura ibrida, che rimane comunque volta a risparmiare la regione degli osti da traumi chirurgici. Inoltre giova ribadire come l’essere già stati sottoposti a BSP non controindica la somministrazione contestuale di tutte le terapie mediche, e non limita le future opzioni terapeutiche chirurgiche per i pazienti (FESS o altri interventi nasali) 5,9.
La BSP, rispetto ai precedenti approcci chirurgici della FESS, sta consentendo il trattamento di patologie flogistiche nasosinusali intercettate a diverso grado di manifestazioni cliniche al fine di espandere le opportunità terapeutiche per i pazienti (con un intervento che si adatti alla malattia del paziente e non viceversa), per cui sarebbe più opportuno parlare oggi di una nuova concezione della terapia degli spazi di transizione nasosinusali 3, 12, 14. Possiamo pertanto oggi riassumere un update degli obiettivi di una BSP in:
- terapia precoce delle CRS
- possibilità di ridurre l’evoluzione verso la cronicizzazione delle rinosinusiti
- terapia delle rinosinusiti ricorrenti
- terapia delle rinosinusiti barotraumatiche ricorrenti
- terapia delle cefalee rinogene.
Analizziamo di seguito alcuni punti chiave peculiari che crediamo abbiano consentito nel corso degli ultimi anni il corretto posizionamento di questa procedura tra le opzioni terapeutiche chirurgiche nasosinusali per le CRS, favorendone, ove è conosciuta e praticata, la completa diffusione rendendola l’attuale gold standard.
Conservazione strutturale endonasale: i benefici del Balloon
La tecnica di Caldwell-Luc per il trattamento delle rinosinusiti con coinvolgimento mascellare è stata da molto tempo superata dopo essere stata considerata un “gold standard” per circa 1 secolo. L’intervento di apertura e bonifica transmascellare secondo Caldwell-Luc (codificato dal 1893) aveva come suo punto di forza un ottimale accesso al seno mascellare con buona esposizione di tutte le pareti e recessi sinusali. Sulla base delle conoscenze dell’epoca si riteneva infatti la pulizia e la toilette accurata della mucosa sinusale, il momento fondamentale per garantire una corretta e completa guarigione della patologia del seno. Oggi siamo a conoscenza oramai stabilmente acquisita dei danni permanenti a carico della delicata mucosa rinosinusale derivanti da tale approccio chirurgico, insieme alle sequele in termini di algie e possibili lesioni nervose nell’apertura della parete chirurgica del mascellare, e pertanto l’intervento di Caldwell-Luc per il trattamento delle sinusiti mascellari è stato universalmente superato dalla tecnica endoscopica. Per le medesime motivazioni, l’estensione dell’accesso chirurgico transmascellare sino allo svuotamento dell’etmoide (intervento di Pietrantoni-De Lima) è considerato anch’esso ad oggi di valore esclusivamente storico, e proscritto per ogni indicazione.
La FESS (Functional Endoscopic Sinus Surgery) dal 1980 si è quindi progressivamente imposta come trattamento di scelta per la chirurgia delle rinosinusiti , estendendosi, grazie al contributo prioritario delle Scuole statunitensi e italiane (v.Varese), più di recente sino ed oltre gli stessi limiti anatomici nasosinusali per le patologie di confine (v.neurochirurgia, maxillo-facciale, oncologia). I numerosi ed ineccepibili vantaggi rispetto alla visione macro e microscopica degli anni precedenti alla sua diffusione sono riassumibili in: visualizzazione migliore e più precisa della cavità sinusale, approccio più fisiologico alle strutture rino-sinusali, riduzione dei traumi osteo-mucosi, maggiore preservazione dell’anatomia grazie allo sviluppo di strumentari dedicati in continua evoluzione.
Come abbiamo detto, fin dal 2005 con l’intuizione di importare anche in ORL la filosofia delle metodiche dilatative proprie delle angioplastiche, è stata sviluppata negli Stati Uniti la Sinuplastica dilatativa balloon-assistita; una rivoluzione che si è da subito imposta come netta alternativa con tutte le tecniche precedentemente in uso, in termini di completa atraumaticità sui tessuti e sulla mucosa rinosinusale e soprattutto di sicurezza, stimolando numerosi centri in tutto il mondo nella produzione di studi e descrizione di esperienze che hanno favorito la diffusione della BSP posizionandola in modo preciso nella strategia terapeutica delle rinosinusiti 10, 16, 17.
In particolare negli ultimissimi anni, grazie alla sempre maggiore diffusione della Sinuplastica, abbiamo identificato uno step intermedio realmente mini-invasivo tra la terapia medica e la terapia chirurgica, con l’intento di curare lo spazio di transizione tra naso e seno paranasale e con l’obiettivo di curare precocemente la rinosinusite prevenendo aggravamenti della patologia flogistica stessa 12, 15.
Con la progressiva e stabile codifica di procedure cosiddette “ibride” (BSP associata a FESS con strumentario freddo o motorizzato) la Sinuplastica si è definitivamente affermata come una possibilità chirurgica che, quando nelle mani del chirurgo a fronte di una minima learning-curve, consente una variabilità di opzioni di trattamento personalizzate per il paziente e per la patologia, prima assolutamente non disponibili.
Considerato l’elevato e crescente impatto epidemiologico delle patologie delle alte vie respiratorie e il ruolo chiave della respirazione nasosinusale nella salute e nella qualità della vita del paziente, occorrerebbe favorire, per le metodiche mininvasive e balloon, le occasioni di formazione ed informazione per i medici (estese anche ai medici di famiglia) come anche per i pazienti, al fine di eseguire un corretto programma di prevenzione, che nel realizzare risparmi in termini sociali e di spesa sanitaria a medio-lungo termine, porterebbe a valorizzare in ambito respiratorio la funzione specialistica ORL, recuperandole ambiti di competenza nel tempo erosi dalle specialità di confine.
La conservazione e preservazione strutturale (sia ossea che mucosale) è riconosciuta come un caposaldo della chirurgia funzionale dei seni paranasali già dalle osservazioni di Stammberger del 2003. Il drenaggio naturale e la ventilazione rinosinusale devono essere ripristinate, l’anatomia alterata il meno possibile, e la mucosa conservata con un approccio che oggi potremmo definire minimamente invasivo e massimamente conservativo 9.
In particolare nell’approccio chirurgico al seno mascellare della Chirurgia Endoscopica Funzionale dei Seni Paranasali – FESS, si devono tenere a mente le funzioni sinusali che vogliamo preservare:
- attività mucocialiare
- ruolo del processo uncinato (porta d’ingresso al seno)
- flussi aerei nella cavità nasale
- meccanismi di difesa sinusali
- ossido nitrico (NO)
- formazione di biofilm.
Negli corso degli anni ogni chirurgo ha avuto esperienza di seni mascellari ampiamente ventilati dopo le vecchie antrostomie o generose calibrazioni degli osti, senza vedere risolta la patologia flogistica o talvolta rilevandone un suo peggioramento.
La frequenza di tali osservazioni ci pone un quesito per identificarne cause e motivazioni: eccessiva ventilazione e esposizione, flusso mucociliare alterato, cronicità della malattia con naturale tendenza alla recidiva, formazione di biofilm per alterata struttura postchirurgica del seno, talvolta errori tecnici.
Come noto la FESS, nell’approccio al seno mascellare prevedrebbe quale step chirurgico l’asportazione parziale o completa del processo uncinato, baluardo dell’accesso sinusale rivestito nella faccia mediale e laterale di un fitto epitelio ciliato. Studi istologici hanno documentato come gli esiti a distanza dopo intervento chirurgico FESS con i processi riparativi cicatriziali conseguenti, determinino alterazione ultrastrutturale con ciglia disiorentate e quindi con ridotta efficacia funzionale. Studi clinici hanno in particolare documentato a distanza di 12 settimane dall’intervento chirurgico FESS: anormalità strutturali epiteliale con fibrosi, significativa riduzione in termini di velocità del trasporto mucociliare in direzione dell’ostio del mascellare, infiltrato cellulare infiammatorio con presenza di anomalie ciliari, significativo aumento nella disorganizzazione del movimento ciliare 18, 19.
Questi rilievi aggiungono forza alla necessità di preservazione delle strutture anatomiche nasali nel trattamento delle CRS, in particolare del processo uncinato nell’obiettivo di garantire maggiori chance di guarigione della rinosinusite e stabilità del risultato ottenuto nel tempo.
l processo uncinato è infatti altamente rivestito di ciglia, con una percentuale maggiore lateralmente nello spazio di transizione a livello dell’infundibulum etmoidale. Inoltre è la struttura stessa anatomica dell’uncinato in grado di garantire anche la protezione della mucosa del meato medio dai traumi dati dai continui flussi di aria attraverso la cavità nasale (e ben conosciamo la peculiarità della mucosa del meato medio nel determinismo dei processi flogistici rinosinusali anche polipoidi). Pertanto le strutture anteriori nasali proteggono il seno mascellare da agenti contaminanti esterni, e particolarmente il processo uncinato e la parte anteriore del turbinato medio proteggono i seni mascellari dai contaminanti esterni (dimostrato mediante calcoli computazionali, e clinicamente con iniezioni di coloranti e da studi di aerosol radiomarcato 20, 21, 22)
er quanto riguarda nello specifico il seno mascellare, l’uncinato lo isola in modo efficace dal flusso nasale. Un seno mascellare isolato dai suoi fisiologici meccanismi di difesa è protetto dalle contaminazioni ambientali inspirate e soprattutto è in grado di ritenere al suo interno l’ Ossido Nitrico (NO) che viene prodotto e contenuto nel seno stesso ad altissima concentrazione 21, 23.
Le funzioni del NO sono molteplici tra cui: uccidere batteri, virus e funghi, stimolare l’attività ciliare, inibire la crescita di alcuni biofilm. L’apertura chirurgica eccessiva del seno mascellare dopo una FESS può disturbare il suo sistema di difesa sofisticato, inclusa la proprietà di inibire la formazione del biofilm. Il biofilm dello S.aureus, è stato infatti rilevato nel 62% dei pazienti post-FESS, giocando un ruolo dominante nel contribuire ai risultati negativi post-FESS, associati a sintomi persistenti, infiammazione mucosale ed infezione. Studi in vitro hanno stato dimostrato che l’NO, solamente ad alte concentrazioni, possiede proprietà antibiofilm rispetto al biofilm dello S. aureus 23, 24, 25, 26.
Considerato quanto esposto, dobbiamo chiederci cosa accade e cosa aspettarci negli interventi che prevedono una uncinectomia più o meno estesa: meccanismi fisici e biologici vengono alterati, il flusso d’aria nel seno mascellare aumenta in modo significativo, aumenta l’esposizione a contaminanti ambientali. Un’antrostomia del meato medio può risultare in uno scambio di gas più veloce del tasso di produzione dell’ossido nitrico da parte del seno 56. Da questo consegue che la concentrazione dell’NO decresce nel seno mascellare e la mucosa del seno viene esposta dall’ampia apertura del seno. La maggiore formazione di biofilm a concentrazioni più basse di NO potrebbe spiegare la difficoltà nel trattamento dei pazienti affetti da CRS recalcitrante colonizzati da S. aureus 21, 22, 25.
L’NO, differente dall’Ossido Nitroso che è un comune anestetico, è un gas a radicali liberi, altamente reattivo. Svolge un ruolo importante in tutto l’organismo ed è un regolatore, tra le altre funzioni, del tono vascolare. NO è routinariamente utilizzato nella cure dei bambini ipossigenati per aumentare l’ossigenazione. In cardiologia, ad esempio, la Nitroglicerina rilascia NO, rilassando le pareti delle arterie coronarie. L’NO viene anche esalato durante gli atti della respirazione (eNO). L’eNO è variabile a seconda della localizzazione tissutale e della patologia: eNO è in elevata concentrazione nei soggetti asmatici, ma bassa nelle rinosinusiti croniche con poliposi e nei fumatori, eNO è basso o assente quando le ciglia non sono mobili (Discinesia Ciliare Primaria), nella fibrosi cistica e nella sindrome di Young 23.
Nel distretto nasosinusale l’Ossido Nitrico è un componente essenziale per la salvaguardia del seno mascellare. NO possiede come detto molte caratteristiche protettive e proprietà antimicrobiche, e la sua concentrazione supera notevolmente i livelli batteriostatici.
NO è in grado di stimolare il trasporto ciliare come dimostrato da studi sulla frequenza del battito ciliare e sul trasporto della saccarina, mentre bassi livelli di NO sono correlati ad una compromessa funzione mucociliare 23, 24.
Oggi che la nuova tecnologia ci permette di essere concretamente mininvasivi bisogna riconoscere che la FESS senza conservazione strutturale (quando non corettamente sostenuta da indicazioni chirurgiche per patologie differenti dalle CRS) danneggia, anche nelle mani più delicate, l’ecosistema dei seni. Le normali barriere anatomiche vengono alterate, causando un accumulo di particolato atmosferico nel seno mascellare; le superfici mascellari, precedentemente protette, sono conseguentemente più esposte alle particelle inquinanti inspirate, e soprattutto i flussi aerei aumentano significativamente all’interno del seno mascellare 22.
In particolare le concentrazioni di NO nel seno e nel naso risultano considerevolmente ridotte negli esiti di intervento di FESS tradizionale, sia con massive ed ampie antrostomie piuttosto che con antrostomie meno invasive e più selettive (uncinectomie parziali, minime calibrazioni degli osti). Ciò può essere causa ed innescare infezioni e iper-secrezioni di muco come conseguenza di una FESS seppure correttamente condotta 21, 25.
Tali rilevi meritano una riflessione ed un’analisi sull’opportunità di ogni atto chirurgico che abbia un obiettivo funzionale nel trattamento della rinosinusite. La FESS contiene nei suoi stessi principi l’intento fondamentale: dopo la risoluzione dell’ostruzione, il seno può riacquistare la sua funzione, e per dirla con Stammberger (già dal 1990) “Limited procedures are usually sufficient even in cases of massive disease.”
La BSP del mascellare sembra pertanto la procedura ideale per preservare le strutture anatomiche anzidette ed i delicati sistemi morfo-funzionali nasosinusali.
In particolare i benefici della dilatazione mascellare con balloon e successivo lavaggio sinusale (parte della procedura BSP, attraverso catetere Vortex) intraoperatorio sono riassumibili in:
- restituzione della funzione del seno senza alterare l’anatomia
- mantenimento dei flussi fisiologici d’aria
- assenza di incisioni o tagli interni e esterni
- eliminazione del rischio di alterazioni mucociliari intorno all’ostio e nell’infundibolum etmoidale
- preservazione delle difese naturali del seno ed in particolare del processo uncinato
- rispetto dell’anatomia nasale
- sicurezza comprovata
- supporto di dati clinici
Inoltre i lavaggi intraoperatori con soluzione salina sono in grado di ridurre significativamente la quantità di batteri patogeni all’interno della mucosa malata 27, 28.
Dati clinici dimostrano inoltre l’impatto negativo dell’uncinectomia sulla pressione intramascellare; l’uncinectomia determina un cambio significativo della pressione intramascellare, con modifica delle dinamiche dei flussi aerei rinosinusale 21, 22. La dilatazione dell’ostio mascellare con balloon non modifica la pressione intramascellare, e pertanto non altera flussi d’aria interni.
Ritornando agli obiettivi che si pone la FESS nel trattamento della patologie flogistiche nasosinusali, il cardine rimane il ripristino del fisiologico drenaggio dei seni e la loro funzionalità, insieme alla preservazione, per quanto possibile, della mucosa e delle strutture anatomiche ( “I vantaggi delle tecniche endoscopiche funzionali includono… la capacità di minimizzare il trauma alle strutture anatomiche” – Kennedy, 1985 37)
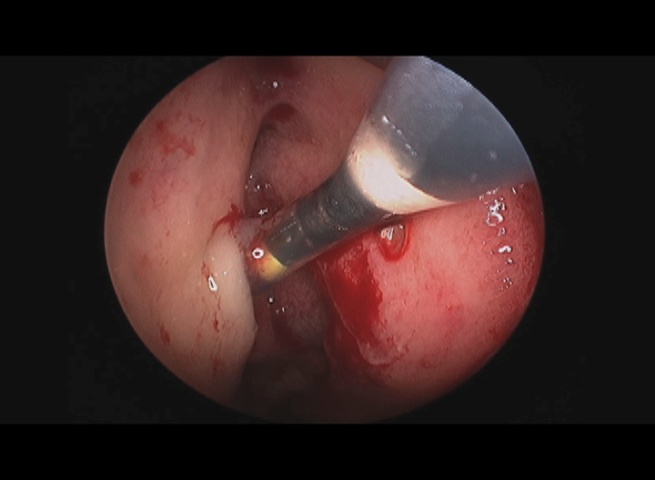
Anche in questa ottica i vantaggi della BSP appaiono in linea con il rispetto della fisiologia sinusale, in quanto in grado di ripristinare la funzione del seno senza alterare in modo significativo l’anatomia del paziente. Il mantenimento dei flussi d’aria fisiologici, senza bisogno di tagli o asportazioni di porzioni anatomiche, minimizza il rischio di danno della funzione mucociliare nella regione dell’ostio e dell’infundibolo, preservando il processo uncinato come ulteriore struttura di protezione e funzione di drenaggio ciliare (fig.4).
Per quanto riguarda la patologia flogistica del seno frontale, la BSP del recesso frontale è stata validata, parimenti al seno mascellare, da numerosi studi clinici di confronto con l’intervento di Draf I, considerato il gold standard per la terapia chirurgica delle CRS frontali. La patologia infiammatoria del seno frontale è considerata un tema di difficile approccio per il medico, a motivo della sua etiopatogenesi multifattoriale e della frequente resistenza alle terapie mediche che spesso sono solo capaci di migliorare i sintomi senza risolvere la sinusite alla radice e prevenirne la recidiva. Anche nei casi di CRS associata a poliposi nasale, il coinvolgimento del seno frontale è quasi sempre legato a muco cronicamente accumulato all’interno del seno in luogo della presenza di vera e propria poliposi endosinusale, ed in tali casi pertanto una procedura ibrida per la bonifica dei polipi nasali, unita alla BSP frontale è in grado di risolvere in modo completo la patologia evitando inutili traumatismi chirurgici di un approccio FESS tradizionale esclusivo. In particolare i vantaggi della BSP frontale appaiono evidenti per la grandissima riduzione dell’invasività chirurgica senza complicanze (specie nei casi di revisione a seguito di precedente chirurgia tradizionale), rispetto alla chirurgia FESS delle sinusiti frontali che prevede tempi chirurgici cruenti di abbattimenti ossei e danni mucosi con impiego di frese e strumentario freddo tagliente. La dilatazione del recesso frontale ottenuta con la sinuplastica ha dimostrato in diverse esperienze scientificamente controllate, risoluzione della CRS confermata alla TC con risultati stabili nel tempo in termini di pervietà dell’ostio dilatato maggiori di quelli ottenuti dopo Draf I 29, 30.
Per motivazioni simili a quelle del seno frontale, anche la BSP del seno sfenoidale rappresenta un grande passo avanti in termini di ridotta invasività rispetto all’approccio chirurgico tradizionale della FESS. La dilatazione selettiva e atraumatica dell’ostio naturale dello sfenoide ottenuta con il balloon consente infatti di risparmiare abbattimenti ossei della parete anteriore sfenoidale, che spesso coinvolgono il setto nasale coanale, cui conseguono danni mucosi e formazione di croste ricorrenti molto invalidanti per la qualità della vita del paziente. La procedura di BSP sfenoidale è estrememente miniinvasiva e senza rischi emorragici, soprattutto quando confrontata con l’apertura dello sfenoide ottenuta con la FESS, che a motivo della localizzazione distale posteriore del seno stesso, deve necessariamente coinvolgere strutture adiacenti che spesso ne risultano danneggiate in modo permanente (setto nasale, turbinato medio, mucosa limitrofa all’ostio), senza considerare il rischio di possibili lesioni chirurgiche del ramo coanale dell’arteria sfenopalatina 3, 10.
A considerazione conclusiva derivante dalle osservazioni riportate, crediamo di poter affermare che la BSP, pura o in procedura ibrida, consente di eseguire la chirurgia endoscopica endonasale attenendosi con maggiore aderenza ai principi di conservazione strutturale, essendo oggi sostenuta da forti dati clinici di bibliografia, e con una sicurezza validata da numerosi studi scientifici.
Sino a pochi anni fa è esperienza comune come molte condizioni infiammatorie nasosinusali venissero tollerate da medici e pazienti per la difficoltà nel proporre e nell’accettazione di sottoporsi a complesse terapie farmacologiche o a tecniche chirurgiche ad elevato impatto traumatico e, quindi, sproporzionate rispetto alla percepita minore gravità delle malattie stesse. Con la maggiore efficacia raggiunta dalle procedure miniinvasive quali la BSP, siamo oggi in grado di ridurre il carico farmacologico e gli effetti collaterali diretti ed indiretti che incidevano sulla qualità della vita dei pazienti. Potremmo infatti come già precedentemente accennato, parlare con la Sinuplastica di una “Gentle-Surgery” adatta ad affrontare su larga scala una patologia rinosinusale a rilevante impatto epidemiologico (31 milioni casi/anno USA, 5°causa più comune per prescrizione di antibiotici), che, come sappiamo secondo l’ Organizzazione Mondiale della Sanità è in allarmante crescita correlata all’aumento delle allergie respiratorie, tanto da poter essere definita potenzialmente “Pandemia” 2, 3
Una programmazione che anticipi l’evoluzione di queste patologie delle alte vie aeree produrrebbe ricadute economiche virtuose enormi: risparmio in costi biologici sul paziente, risparmio in assenze dal lavoro o dalla scuola, risparmio in pericolose presenze senza piena operatività e vigilanza, risparmi per l’istituto di ricovero in termini di risorse, costi e di pianificazione organizzativa, risparmio nella spesa farmaceutica.
Un adeguato programma di formazione su queste metodiche, che richiedono aggiornamento ed una manualità finemente calibrata, affinché divengano rapidamente patrimonio di quanti operano nel settore della nostra disciplina, nel permettere a sempre più pazienti di goderne i benefici, oltre a far realizzare risparmi porterebbe a valorizzare in ambito respiratorio la funzione specialistica ORL, recuperandole ambiti di competenza nell’approccio multidisciplinare al paziente.
Descrizione della tecnologia per la sinuplastica e keypoints di tecnica chirurgica: il sistema integrato Relieva SPIN Balloon
Nel corso degli anni, la tecnologia dilatativa con palloncino per il trattamento delle rinosinusiti, ci ha fatto assistere ad un’ammirevole evoluzione dello strumentario dedicato, alla continua ricerca del miglioramento dell’ergonomia e della semplificazione della tecnica chirurgica. Il cardine di questa evoluzione è stato il passaggio da una metodica originaria che prevedeva il controllo radioscopico intraoperatorio del corretto posizionamento del balloon a livello degli osti da trattare (con i relativi problemi gestionali e di radioesposizione), alla tecnologia “Luma” in cui la transilluminazione del seno attraverso una fibra ottica dedicata miniaturizzata, ha consentito una sostanziale innovazione e semplificazione dell’intervento chirurgico (favorendone la diffusione oggi anche in ambito di trattamento ambulatoriale) 31, 32. Anche la struttura stessa del device, insieme alla possibilità di eseguire il lavaggio endosinusale (con catetere Vortex), è andata incontro a diverse modifiche e migliorie soprattutto in termini di maggiore maneggevolezza e autonomizzazione procedurale da parte dell’operatore, sino a giungere alla attuale configurazione denominata Spin.
Il sistema di sinuplastica Relieva Spin Balloon per la dilatazione dei seni paranasali è costituito da tre componenti fondamentali:
- Punte del catetere guida sinusale a diverso orientamento per i diversi seni
- Catetere a palloncino sinusale (balloon, dimensioni OD x lunghezza operativa 6 x 16 mm)
- Sistema a impugnatura ergonomica
Il palloncino operativo è un “non-compliant balloon” che significa che raggiunge le dimensioni indicate a 8 ATM (12 ATM pressione massima consigliata) ma anche aumentando la pressione il balloon diventa più duro e resistente, e non più largo (maggiore sicurezza). Il balloon è anche dotato di marker radioopachi e di orientamento prossimali e distali, per il continuo monotoraggio dell’introduzione del palloncino nel seno.
La pompa di gonfiaggio del balloon fornita per il sistema è anch’essa dedicata e viene riempita con 8 cc di soluzione fisiologica; il suo quadrante pressorio arriva sino a 20 ATM con incrementi di 2 ATM, ma deve essere utilizzata sino a massimo 8-12 ATM (range consigliato per BSP).
Nel prossimo futuro sarà disponibile anche per Spin il palloncino denominato “Ultirra”, caratterizzato da una punta autramatica che include fori distali per consentire l’irrigazione immediatamente successiva alla dilatazione, senza necessità di sostituire il palloncino con il catetere Vortex.
Il sistema di illuminazione sinusale a fibre ottiche Relieva Luma, come detto caratteristica innovativa e pregnante di tutta la procedura, è precaricato nel sistema e, collegato ad una fonte di luce attraverso un connettore in dotazione per il cavo di luce, consente per transilluminazione (a bassa temperatura mai superiore a quella corporea) la verifica del corretto posizionamento del balloon a livello del seno da trattare. Il sistema a impugnatura include diverse funzioni di presa, un pulsante di rilascio della punta, un sistema di aspirazione, una protezione del palloncino e una leva di scambio. E’ necessario premere il pulsante di rilascio della punta per separare la punta del catetere guida sinusale dal sistema a impugnatura.
Il sistema di aspirazione è costituito da un condotto di aspirazione e da una porta di aspirazione. E’ possibile utilizzare l’aspirazione per pulire il campo dalle secrezioni e dalla soluzione di lavaggio endosinusale. Il condotto di aspirazione è collegato all’estremità prossimale del sistema a impugnatura ed è possibile rimuoverlo per alleggerire ulteriormente il sistema. E’ possibile coprire col dito un piccolo foro del canale di aspirazione per aumentarne e dosarne la portata. La protezione del palloncino è collegata all’estremità distale del sistema a impugnatura e consente di scambiare le punte del catetere guida sinusale per consentire il trattamento con lo stesso device e balloon di diversi seni nell’ambito della stessa procedura chirurgica. Premendo la leva di scambio si rimuove il catetere a palloncino sinusale.
Ogni punta del catetere guida sinusale incorpora un’estremità distale progettata specificatamente ad angolazione specifica per il seno da trattare (M-110, F-70, S-0, M-110 pediatrico) e con estremità morbida e tagliata a becco di flauto, per minimizzare il trauma mucoso nelle manovre di introduzione in fossa nasale. La punta del catetere guida sinusale include una finestra trasparente che consente la visualizzazione dei dispositivi che penetrano e fuoriescono dall’estremità distale (balloon, luma, catetere di lavaggio endosinusale Vortex) e un marker d’orientamento prossimale che facilita l’allineamento della punta del catetere guida sinusale al sistema a impugnatura.
Il raccordo prossimale del catetere guida sinusale consente il collegamento all’estremità distale del sistema a impugnatura con reperi numerati circolari stampigliati sul device da 1 a 8.
Il catetere a palloncino sinusale contiene un comando a slitta del filo Luma, un dispositivo di rotazione del filo, un comando a slitta del palloncino, un palloncino sinusale, un tubicino con attacco Luer per il gonfiaggio (consigliato 12 atmosfere) e marker endoscopici. Il gonfiaggio a pressione del balloon è eseguito attraverso una pompa di gonfiaggio dedicata fornita a parte rispetto al kit procedurale (massima pressione consentita per il balloon 16 atmosfere). Il comando a slitta del filo è una delle principali innovazioni di questo sistema rispetto alle versioni precedenti: consente infatti all’utente di far avanzare, ritirare e ruotare il sistema di illuminazione sinusale Relieva Luma con una sola mano supportando contemporaneamente il sistema a impugnatura. Questo permette di variare in modo molto preciso e micrometrico l’orientamento del Luma alla ricerca dell’ostio sinusale, caratteristica che facilita il reperimento degli osti nei casi più difficili minimizzando trauma e tempo chirurgico. Il comando a slitta del palloncino consente all’utente di far avanzare e ritirare il palloncino sinusale contestualmente ai movimenti del Luma e senza dover modificare l’impugnatura del device. È possibile gonfiare il palloncino sinusale per dilatare l’ostio del seno ma anche gli spazi di transizione o recessi contigui all’accesso sinusale. I marker endoscopici consentono all’operatore di determinare il livello di inserimento del palloncino sinusale fuoriuscito dall’estremità della punta del catetere guida sinusale, per conoscerne il corretto posizionamento nel seno trattato. In attesa dell’introduzione del balloon con integrata la via di lavaggio endosinusale, per ulteriore semplificazione della procedura, oggi lo stesso viene eseguito previa introduzione di Vortex in sostituzione del balloon, attraverso la slitta del device. Il catetere Vortex, per la sua caratteristica strutturale, effettua un lavaggio del seno molto particolare, combinando il profondo getto del liquido che fuoriesce dalla punta con i flussi forti radiali dei 3 fori laterali, creando un vortice molto efficace. Il lavaggio è infatti sempre indicato dopo la dilatazione della BSP. La punta di Vortex è atraumatica e disegnata con una speciale rastrematura per il passaggio del Luma al suo interno, ed è anch’esso dotato di marker radiopaco e di monitoraggio distale e prossimale.
Tutti i componenti del sistema sopra descritti sono monouso.
Relieva Stratus Microflow Spacer per il seno frontale e per il seno etmoidale
Il Relieva Stratus Microflow Spacer è un catetere a palloncino-serbatoio impiantabile, con una membrana microperforata per veicolare soluzione terapeutiche all’interno dei seni frontale ed etmoidale. Questo device è stato sviluppato al fine di disporre della possibilità di somministazione locale del farmaco antinfiammatorio steroideo direttamente nelle sedi colpite dall’infiammazione (osti, recessi), col duplice scopo di massimizzare l’efficacia della terapia e di mantenere pervia la via di drenaggio e ventilazione, con ostacolo alla formazione cicatriziale utile specie nei casi di revisione 3, 9, 33 . Due marker radiopachi segnalano le parti prossimali e distali della membrana. Il palloncino-serbatoio viene posizionato tramite un apposito catetere guida (Deployment Guide Catheter) all’interno del seno da trattare, ove rimane in posizione ancorato da due ali retraibili. Un occhiello per sutura è ancorato al catetere e può essere usato per fornire una stabilizzazione aggiuntiva o facilitarne l’estrazione quando il serbatoio si è svuotato. Il tempo di svuotamento dello Stratus è di 14 giorni per il seno frontale e di 28 per quello etmoidale
Spacer frontale
Il Relieva Stratus Microflow Spacer per il frontale è un catetere a palloncino microporoso che viene posizionato, attraverso un catetere guida dedicato, all’interno del seno frontale dopo aver opportunamente dilatato il recesso frontale e l’ostio del seno con la procedura di sinuplastica. Il catetere guida per il frontale è una cannula in lega composta da un tubo semi-flessibile e da una punta, ad angolatura anatomica di 90°, progettata per veicolare il Relieva Stratus Microflow Spacer all’interno del seno frontale. Il distanziatore (spacer) MicroFlow è indicato per mantenere la pervietà di accesso al seno frontale nei primi 14 giorni postintervento (trascorso tale intervallo temporale può essere rimosso), riducendo il rischio di eventuali stenosi cicatriziali e migliorando la stabilità del risultato ottenuto dalla procedura di BSP.
Procedura chirurgica:
- Posizionare il catetere guida all’interno del seno frontale
- Posizionare il MicroFlow Spacer avanzandolo fino a quando l’intero indicatore sullo stelo sarà coperto dal tubo (marker grigio completamente inserito all’interno del marker blu).
- Iniettare la soluzione di farmaco (Triamcinolone Acetonide) nel Microflow Spacer
- Rimuovere il catetere guida facendo attenzione a non rimuovere il MicroFlow Spacer
- Tagliare l’estremità del MicroFlow Spacer, usando delle forbici curve taglienti, nella sezione chiara senza tagliare l’occhiello di sutura.
- Lasciare il catetere guida all’interno del seno frontale per 14 giorni dopo l’intervento.
- Rimuovere il dispositivo tramite la trazione del catetere residuo.
Spacer etmoidale
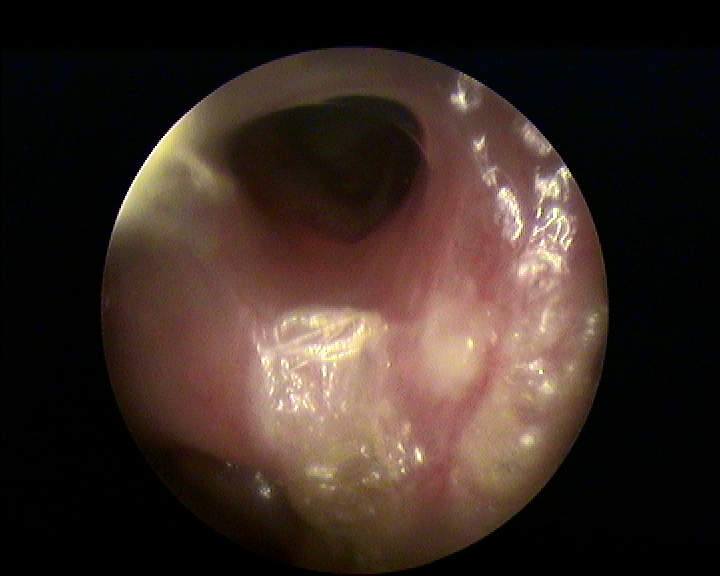
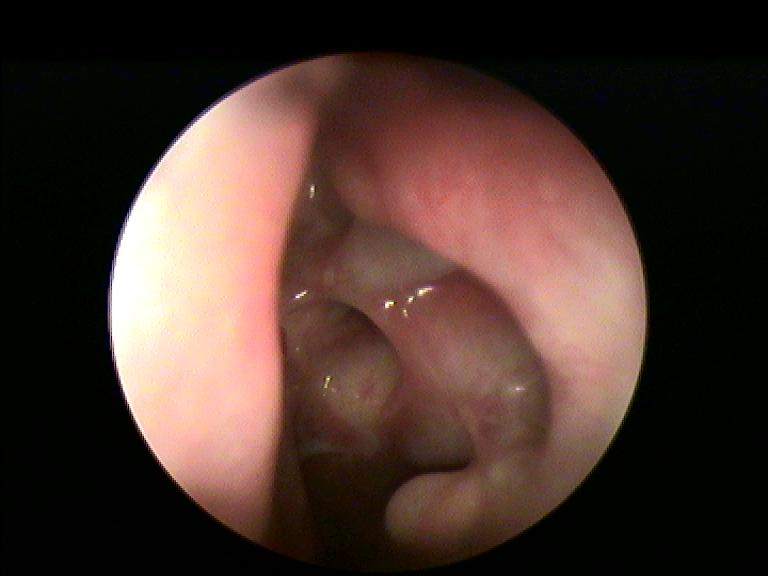
Il Rilieva Stratus Microflow Spacer per l’etmoide è un catetere a serbatoio con microporosità specifica, realizzando quella che potremmo definire una sorta di “sinuplastica etmoidale” (fig.5 e 6). Viene inserito peforando endoscopicamente per via trans-bullare il labirinto etmoidale attraverso una sonda di accesso dedicata appuntita e lasciato in situ per 28 giorni. Il sistema di accesso e catetere guida per l’etmoide è costituito da 2 componenti: il Sinus Needle (perforatore) è un manipolo di plastica con puntale in acciaio inossidabile e include un segmento distale angolato e appuntito specificamente progettato per l’ingresso trans-bullare in etmoide. Il Sinus Sheath è una guaina trasparente che viene calzata sul Sinus Needle. Questo sistema consente il corretto posizionamento dello Spacer etmoidale. I marker radiopachi sono parte integrante del Sinus Sheath e facilitano la visualizzazione fluoroscopica, in caso di necessità.
Nell’arco temporale prescritto (14 giorni per il frontale, 28 per l’etmoide) il catetere a serbatoio rilascia in modo controllato un farmaco anti-infiammatorio di natura steroidea (Triamcinolone Acetonide) caricato con una siringa dentro il serbatoio-palloncino (attivare preliminarmente la valvola anti reflusso del serbatoio iniettando 1cc di aria, collegare una siringa da 1cc con il connettore Luer e iniettare 0.31mL di farmaco nello Spacer), realizzando una peculiare modalità di trattamento locale endosinusale prolungato della patologia flogistica, migliorando drenaggio, guarigione e la ventilazione del seno (fig.7).
Procedura chirurgica:
- Posizionare il catetere guida a livello della parete anteriore della bulla etmoidale (porzione medio-inferiore) perforandola con il Sinus Needle (confermare il corretto orientamento dell’estremità con l’aiuto della impugnatura a “pinna di squalo” da tenere parallela al piano del pavimento nasale). Rimuovere quindi il perforatore lasciando in sede solo la guaina (avanzare il catetere guida sino a quando l’indicatore blu non incontra la bulla etmoidale, rimuovere il Sinus Needle stabilizzando con accortezza il Delivery Sheath).
- Avanzare il MicroFlow Spacer fermandosi quando l’impugnatura verde incontra la parte viola della guaina (Delivery Sheath). Quindi tenere saldo lo stelo del catetere del MicroFlow Spacer e della guaina ed avanzare sino a quando l’indicatore bianco sullo stelo incontra il marker verde (corretto posizionamento del balloon all’interno dell’etmoide)
- Rimuovere il catetere guida accertandosi che le ali di mantenimento del balloon-serbatoio siano posizionate all’interno della bulla etmoidale.
- Iniettare il farmaco
- Tagliare l’estremità del MicroFlow Spacer a livello distale del tratto trasparente.
- Lasciare il catetere guida all’interno del complesso etmoidale per 28 giorni dopo l’intervento.
-
Rimuovere il dispositivo tramite la trazione del catetere residuo.
BIBLIOGRAFIA
- Di Rienzo Businco L, Di Rienzo Businco A, Lauriello M. Comparative study on the effectiveness of Coblation-assisted turbinoplasty in allergic rhinitis. Rhinology 2010 Jun;48(2):174-8.
- Halawi AM, Smith SS, Chandra RK. Chronic rhinosinusitis: epidemiology and cost. Allergy Asthma Proc. 2013 Jul-Aug;34(4):328-34.
- Di Rienzo Businco L. Sinuplastica dilatativa e preservazione delle strutture nella chirurgia miniinvasiva delle rinosinusiti. In Atti 7° corso teorico-pratico sulla rinite allergica e patologie associate, S.Teatro, Complesso monumentale S.Spirito in Saxia, Roma aprile 2012
- Addolorato G, Ancona C, Capristo E, Graziosetto R, Di Rienzo Businco L, Maurizi M, Gasbarrini G. State and anxiety in women affected by allergic and vasomotor rhinitis. J Psychosom Res 1999, vol.22, 3: 283-9
- Catalano PJ. Balloon dilation technology: let the truth be told. Curr Allergy Asthma Rep 2013 Apr;13(2):250-4.
- Levine SB, Truitt T, Schwartz M, Atkins J. In-office stand-alone balloon dilation of maxillary sinus ostia and ethmoid infundibula in adults with chronic or recurrent acute rhinosinusitis: a prospective, multi-institutional study with-1-year follow-up. Ann Otol Rhinol Laryngol. 2013 Nov;122(11):665-71.
- Rizzi MD, Kazahaya K. Pediatric chronic rhinosinusitis: when should we operate? Curr Opin Otolaryngol Head Neck Surg. 2014 Feb;22(1):27-33.
- Thottam PJ, Haupert M, Saraiya S, Dworkin J, Sirigiri R, Belenky WM. Functional endoscopic sinus surgery (FESS) alone versus balloon catheter sinuplasty (BCS) and ethmoidectomy: a comparative outcome analysis in pediatric chronic rhinosinusitis. Int J Pediatr Otorhinolaryngol. 2012 Sep;76(9):1355-60.
- Di Rienzo Businco L. ORL per immagini. Lozzi editore, 2010, 145-7
- Di Rienzo Businco L. Nuove tecnologie nella terapia delle ostruzione respiratoria delle vie aeree. Boll SMORRL 2009, 32: 33-6
- Levine HL, Sertich AP 2nd, Hoisington DR, Weiss RL, Pritikin J. Multicenter registry of balloon catheter sinusotomy outcomes for 1,036 patients. Ann Otol
- Rhinol Laryngol. 2008 Apr;117(4):263-70.
- Weiss RL, Church CA, Kuhn FA, Levine HL, Sillers MJ, Vaughan WC. Long-term outcome analysis of balloon catheter sinusotomy: two-year follow-up. Otolaryngol Head Neck Surg. 2008 Sep;139(3 Suppl 3):S38-46.
- Fokkens WJ, Lund VJ, Mullol J, Bachert C, Alobid I, Baroody F, Cohen N, Cervin A, Douglas R, Gevaert P, Georgalas C, Goossens H, Harvey R, Hellings P, Hopkins C, Jones N, Joos G, Kalogjera L, Kern B, Kowalski M, Price D, Riechelmann H, Schlosser R, Senior B, Thomas M, Toskala E, Voegels R, Wang de Y, Wormald PJ. EPOS 2012: European position paper on rhinosinusitis and nasal polyps 2012. A summary for otorhinolaryngologists. Rhinology. 2012 Mar;50(1):1-12.
- Levine H, Rabago D. Balloon sinuplasty: a minimally invasive option for patients with chronic rhinosinusitis. Postgrad Med. 2011 Mar;123(2):112-8.
- Sillers MJ, Melroy CT. In-office functional endoscopic sinus surgery for chronic rhinosinusitis utilizing balloon catheter dilation technology. Curr Opin Otolaryngol Head Neck Surg. 2013 Feb;21(1):17-22.
- Batra PS. Evidence-based practice: balloon catheter dilation in rhinology. Otolaryngol Clin North Am. 2012 Oct;45(5):993-1004.
- Browning GG. Updating a Cochrane review of endoscopic balloon dilation for chronic rhinosinusitis: A randomised controlled trial that is biased in its reporting. Clin Otolaryngol. 2012 Jun;37(3):222.
- Kim YM, Lee CH, Won TB, Kim SW, Kim JW, Rhee CS, Min YG. Functional recovery of rabbit maxillary sinus mucosa in two different experimental injury models.Laryngoscope. 2008 Mar;118(3):541-5.
- Wake M, Takeno S, Hawke M. The uncinate process: a histological and morphological study. Laryngoscope. 1994 Mar;104(3 Pt 1):364-9.
- Xiong GX, Zhan JM, Jiang HY, Li JF, Rong LW, Xu G. Computational fluid dynamics simulation of air flow in the normal nasal cavity and paranasal sinuses.Am J Rhinol. 2008 Nov;22(6):664.
- Nayak DR, Balakrishnan R, Murty KD. Functional anatomy of the uncinate process and its role in endoscopic sinus surgery.Indian J Otolaryngol Head Neck Surg. 2001 Jan;53(1):27-31.
- St Martin MB, Hitzman CJ, Wiedmann TS, Rimell FL. Deposition of aerosolized particles in the maxillary sinuses before and after endoscopic sinus surgery. Am J Rhinol. 2007 Mar-Apr; 21(2):196-7.22
- Lundberg JO. Nitric oxide and the paranasal sinuses. Anat Rec (Hoboken). 2008 Nov;291(11):1479-84.
- Jorissen M, Lefevere L, Willems T. Nasal nitric oxide. Allergy. 2001 Nov;56(11):1026-33.
- Guida G, Rolla G, Badiu I, Marsico P, Pizzimenti S, Bommarito L, De Stefani A, Usai A, Bugiani M, Malinovschi A, Bucca C, Heffler E. Determinants of exhaled nitric oxide in chronic rhinosinusitis. Chest. 2010 Mar;137(3):658-64.
- Sanders SP, Proud D, Permutt S, Siekierski ES, Yachechko R, Liu MC. Role of nasal nitric oxide in the resolution of experimental rhinovirus infection. J Allergy Clin Immunol. 2004 Apr;113(4):697-702.
- Zeiders JW, Dahya ZJ. Antral lavage using the Luma transilluminaton wire and vortex irrigator–a safe and effective advance in treating pediatric sinusitis. Int J Pediatr Otorhinolaryngol. 2011 Apr;75(4):461-3.
- Batra PS, Ryan MW, Sindwani R, Marple BF. Balloon catheter technology in rhinology: Reviewing the evidence. Laryngoscope. 2011 Jan;121(1):226-32.
Plaza G, Eisenberg G, Montojo J, Onrubia T, Urbasos M, O’Connor C. Balloon dilation of the frontal recess: a randomized clinical trial. Ann Otol Rhinol Laryngol. 2011 Aug;120(8):511-8. - Eloy JA, Shukla PA, Choudhry OJ, Eloy JD, Langer PD. In-office balloon dilation and drainage of frontal sinus mucocele. Allergy Rhinol (Providence). 2013 Spring;4(1):e36-40.
- Karanfilov B, Silvers S, Pasha R, Sikand A, Shikani A, Sillers M; ORIOS2 Study Investigators. Office-based balloon sinus dilation: a prospective, multicenter study of 203 patients. Int Forum Allergy Rhinol. 2013 May;3(5):404-11.
- Eloy JA, Friedel ME, Eloy JD, Govindaraj S, Folbe AJ. In-office balloon dilation of the failed frontal sinusotomy. Otolaryngol Head Neck Surg. 2012 Feb;146(2):320-2.
- Catalano PJ, Thong M, Weiss R, Rimash T. The MicroFlow Spacer: A Drug-Eluting Stent for the Ethmoid Sinus. Indian J Otolaryngol Head Neck Surg. 2011 Jul;63(3):279-84.
Immagini:

Fig.1: Balloon 6×16, estremità distale con markers radiopachi e di orientamento
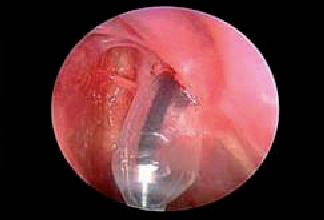
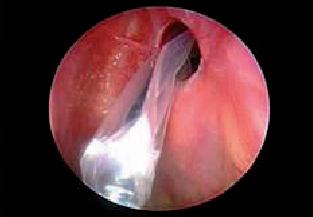
Fig.2: A e B: Sinuplastica del recesso frontale
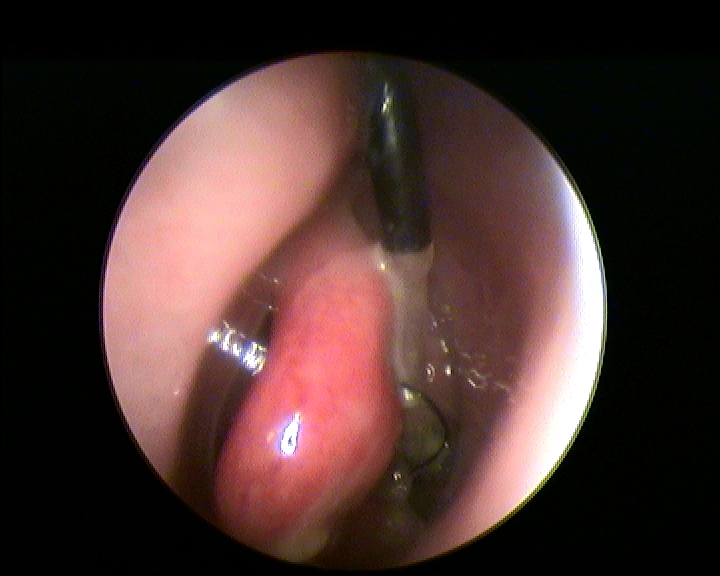
Dilatazione della tuba di eustachio con balloon: la tuboplastica dilatativa
L’evoluzione delle abitudini e degli stili di vita propri del terzo millennio, porta oggi la gran parte della popolazione a frequenti viaggi aerei o su treni ad alta velocità, e magari a successive attività ricreative quali immersioni subacquee o escursioni montane in quota. Il proliferare delle compagnie aeree e degli aeromobili con la tendenza delle spese al ribasso, unita alla maggiore offerta concorrenziale reciproca di aerei e treni, ha determinato la frequente condizione di ritardi negli orari di partenze e di arrivo anche per il loro sovrapporsi negli spazi di transito, con la conseguente ricerca del rispetto o del recupero dei tempi schedulati a danno dell’accuratezza nella pressurizzazione delle cabine con relative ripercussioni tubotimpaniche, in passato di più rara osservazione. Tali repentine escursioni di pressione possono determinare l’insorgenza di forti dolori all’orecchio accompagnati da fastidiosi ovattamenti auricolari, specie in soggetti predisposti in quanto sofferenti di riniti e difficoltosa respirazione nasale. In particolare sembra essere proprio la condizione di ostruzione respiratoria nasale protratta, specie durante l’ età evolutiva del mascellare superiore, a determinare le anomalie nello sviluppo tubarico che portano nel tempo alla sua disfunzione 1. Questa condizione è denominata disfunzione tubarica ed è stata tradizionalmente trattata con le uniche possibilità a disposizione, cioè sedute ripetute e di lunga durata di insufflazioni tubariche di aria in ambiente termale, con risultati spesso solo parziali e con necessità di ripetizione delle stesse a cadenza periodica e relativa spesa economica per il paziente. Tali terapie inalatorie termali prevedono di sottoporre i pazienti a ripetute terapie relativamente invasive e gravate dal discomfort/dolore legato all’introduzione quotidiana (fino a 10-12 giorni complessivi) di una cannula rigida dal naso sino a raggiungere l’orificio tubarico in rinofaringe.
Sono ben note le caratteristiche della tuba di Eustachio e la sua peculiare funzione per la salute dell’orecchio medio e per la prevenzione di molte patologie potenzialmente gravi oltre che invalidanti per una normale vita sociale. La disfunzione ostruttiva della tuba è un difetto cronico funzionale per il quale le capacità di regolare aerazione, ventilazione ed auto pulizia dell’orecchio medio sono limitate. Il sintomo principale e l’abbassamento uditivo con necessità di eseguire frequentemente manovre di compensazione (Valsalva) con il naso chiuso, alla ricerca di ottenere una canalizzazione che liberi dal fastidioso senso di ovattamento auricolare.
Le conseguenze di tale disfunzione includono lo sviluppo di otiti croniche che sono mantenute attive proprio da cattivo funzionamento e ventilazione della tuba, e che possono portare a un difetto a carico dell’orecchio medio con riduzione di udito.
Un concetto terapeutico totalmente innovativo, mutuato dalla esperienze della Sinuplastica balloon estendendo il suo campo di azione posteriormente sino al rinofaringe, è stato recentemente introdotto da Sudoff per il trattamento della disfunzione cronica della tuba, utilizzando un catetere con palloncino distale gonfiabile, che viene introdotto nella tuba utilizzando uno speciale microendoscopio 2, 3, 4. Il microendoscopio è progettato in modo da permettere che il catetere per la dilatazione possa essere introdotto nella tuba in maniera controllata e delicata senza danneggiare alcuna struttura e in completa sicurezza 4, 5. Questa procedura è minimamente invasiva ed estremamente delicata per il paziente.
Il principio del trattamento, come detto, è similare a quello della dilatazione con palloncino nelle stenosi vascolari e recentemente si è diffuso in ORL per il trattamento delle sinusiti ostruttive croniche. I casi di stenosi tubarica sottoposti a tubo-dilatazione con palloncino hanno dimostrato in diversi studi grande efficacia ed assenza di effetti collaterali, con rapido miglioramento dei sintomi ostruttivi auricolari dei pazienti.
L’utilizzo di questa tecnologia, che consente la dilatazione della porzione cartilaginea della tuba di Eustachio, rappresenta la prima vera alternativa nel trattamento delle infiammazioni croniche dell’orecchio medio, correlate alle disfunzioni della tuba di Eustachio, aprendo una nuova strada per un trattamento fisiopatologico ed atraumatico del problema 1.
La tecnica chirurgica endoscopica con microendoscopio di Sudhoff
La tecnica originaria messa a punto da Sudhoff prevede l’impiego di un microendoscopio a fibre ottiche con angolo distale, dotato di canale operativo in cui scorre il catetere balloon 2, 3, 4. La visuale dell’operatore è pertanto coassiale al piano di scorrimento del balloon e dalla medesima fossa nasale del trattamento, anche se di scarsa qualità e definizione a motivo delle esigue dimensioni del terminale microendoscopico. Per iniziare, viene posizionato un catetere opportunamente modificato adiacente all’ostio faringeo della tuba di Eustachio utilizzando la visuale endoscopica della parete laterale dell’epifaringe.
Questo catetere, con un palloncino sulla punta distale, viene spinto attraverso il canale operativo del microendoscopio e delicatamente avanzato nella tuba. Una volta posizionato il palloncino all’interno della tuba, questo viene gonfiato con soluzione fisiologica fino ad ottenere la dilatazione necessaria e successivamente il catetere viene rimosso endoscopicamente per terminare la procedura. Al termine del trattamento il paziente non presenta alcun dolore né sanguinamento, non necessita di tamponi nasali, e puo tornare alle normali attività senza necessità di alcuna convalescenza. I risultati benefici saranno apprezzabili progressivamente nelle settimane successive al trattamento e la compensazione dell’orecchio sarà notevolmente migliorata e facilitata. Quando necessario si può associare il trattamento di tubo-dilatazione balloon con la decongestione endoscopica mini invasiva dei turbinati con tecnica a radiofrequenze a risonanza quantica molecolare (senza produzione di calore, senza dolore o lesioni mucosali) al fine di garantire il miglior afflusso di aria nella porzione profonda delle fosse nasali sino all’apertura nasale delle tube di Eustachio 1, 6.
La tecnica chirurgica to hands to nostrils di tuboplastica balloon e decongestione dell’ostio tubarico: esperienza personale
La disfunzione per ostruzione della tuba di Eustachio è una patologia di frequente riscontro in età pediatrica (incidenza 1-5%, 40% dei bambini sino ai 10 anni di età sia pure temporanea) ma che puo persistere anche nell’adulto 1, 2. Molteplici le cause determinanti, tra le quali l’ipertrofia adenoidea, la rinopatia cronica ipertrofica ed ipersecretiva allergica o vasomotoria, le infezioni ricorrenti o croniche delle alte vie respiratorie, il reflusso faringolaringeo, alterazioni dello sviluppo del mascellare superiore, gli esiti di precedenti interventi chirurgici del rinofaringe o per palatoschisi, esiti di radioterapia del rinofaringe. La popolazione dei subacquei e delle persone esposte alle variazioni di altitudine in quanto residenti in quota montana, insieme a quella dei piloti di aereo e più in generale dei frequent flyer, rappresentano le categorie che maggiormente subiscono conseguenze invalidanti da una difficoltosa compensazione tubarica 1. I sintomi principali lamentati dai pazienti sono senso di pressione auricolare, ripienezza uditiva, sino a vero e proprio dolore dell’orecchio. I rischi piu temibili dell’ostruzione tubarica causati dalla difettosa ventilazione dell’orecchio medio, sono lo sviluppo di otite cronica secretiva e possibile evoluzione colesteatomatosa della flogosi dell’orecchio medio.
Le terapie mediche e insufflazioni termali sono state e sono tuttora utilizzate con modesti risultati sui sintomi e soprattutto efficacia transitoria.
Nel corso degli anni diverse tecniche chirurgiche tubariche sono state proposte senza un generale consenso sull’efficacia delle stesse (inserimento di fili d’oro transtubarici, shunt transmastoidei, tuboplastica Laser), ma tutte caratterizzate dalla invasivita delle metodice e soprattuttto dal possibile danneggiamento della mucosa di rivestimento nasotubarica. L’inserimento di tubi di ventilazione transtimpanici (grommet di differenti forme e materiali) sono stati anche proposti per aerare l’orecchio medio e stimolare l’apertura della tuba, anche se la loro efficacia nella disfunzione cronica tubarica costringe quasi sempre al loro ripetuto posizionamento o alla scelta di tubi a permanenza (con rischio di residua perforazione timpanica persistente) 7-14.
Una tecnica di tubodilatazione con palloncino inserito mediante microendoscopio dedicato è stata recentemente proposta da Sudhoff con preliminari evidenze di efficacia, derivata dalle prioritarie esperienze della radiologia interventistica (angioplastica) e dai positivi risultati ottenuti dalla sinuplastica dilatativa 15-22. Sempre di recente è stata descritta l’efficacia di una nuova forma di energia che non produce danno termico denominata Risonanza Quantica Molecolare (RQM), sullo shrinkage dei turbinati, caratterizzata dal rispetto della delicata mucosa nasale e dalla assenza di danno termico 6.
Sulla base della esperienza pregressa che avevamo maturato negli anni precedenti con la sinuplastica dilatativa balloon-assistita abbiamo cercato di migliorare la metodica di tubodilatazione balloon secondo una tecnica ulteriormente modificata rispetto a quella descritta da Sudhoff, associata ad una tecnica personale di shrinkage dell’ostio tubarico rinofaringeo mediante RQM, al fine di rendere l’approccio più familiare al chirurgo endoscopista e completarne l’azione sulle componenti patogenetiche del disturbo 23. Riportiamo la nostra esperienza su una serie consecutiva di pazienti affetti da disfunzione ostruttiva della tuba di Eustachio, trattati con tale metodica modificata di tubodilatazione, al fine di descriverne l’efficacia e la sicurezza.
MATERIALI e METODI
Selezione dei pazienti
Previo consenso informato scritto, 62 pazienti sono stati inclusi nello studio, di eta compresa tra i 22 e i 78 anni (26 femmine, 36 maschi, mediana 42 anni). Anamnesi, esame clinico ORL completo, esame otofunzionale (audiometria completa a toni puri con Weber test per conferma ipoacusia trasmissiva, impedenzometria completa, SOTV test), sono stati eseguiti su tutti i pazienti inclusi.
I criteri di inclusione nello studio erano la presenza contemporanea di almeno 2 dei seguenti sintomi:
- dolore o pressione/occlusione dell’orecchio alle variazioni di altitudine e di pressione atmosferica
- miglioramento anche temporaneo dei sintomi alla deglutizione o alle manovre di compensazione
- percezione di rumori e crepitio auricolare alle manovre di compensazione
- ipoacusia soggettiva ricorrente
Altri criteri diagnostici di inclusione comprendevano almeno 2 dei seguenti quadri clinici:
- diagnosi otorinolaringoiatrica corredata da audioimpedenzometria di otite catarrale ricorrente
- rilievo otoscopico di opacamento della membrana timpanica o di sue anomalie (tasche, slcerosi, perforazione)
- impossibile movimento della membrana timpanica e comunque solo dopo ripetuti tentativi alla manovra di Valsalva e di Toynbee, come per stenosi tubarica
Per essere ammessi nello studio era necessariamente richiesta la presenza all’esame audiometrico di una quota trasmissiva di ipoacusia maggiore di 30 dB, resistente alle terapie instaurate in precedenza da almeno 6 mesi. Inoltre era anche necessariamente richiesto il rilievo di dati impedenzometrici riferibili a retrazione o fissità timpanica (timpanogrammi As, B o C).
L’esame impedenzometrico era completato per tutti i pazienti, da una prova di funzionalità tubarica SOTV test (Swallowing-Opening-Toynbee-Valsalva) per ricercare un movimento del tracciato timpanometrico alternante tra valori positivi e negativi a seconda che sia eseguita la manovra di Valsalva o quella di Toynbee.
I 62 pazienti inclusi nello studio presentavano 43 una disfunzione tubarica ostruttiva bilaterale (24 maschi, 19 femmine) e 19 monolaterale (13 maschi, 6 femmine) per un totale di 105 orecchi patologici da trattare.
I sintomi uditivi sono stati valutati mediante scala VAS (0-10 a gravità crescente min-max) comparativa del periodo pre e postoperatorio. È stata eseguita una comparazione pre e postoperatoria di tutti i parametri strumentali eseguiti all’inclusione nello studio.
I pazienti che presentavano ipertrofia ostruente delle adenoidi o rinosinusiti ipertrofiche con o senza poliposi nasale estese alle coane, sono stati esclusi dal presente studio e avviati a terapia chirurgica della condizione stenosante.
Tecnica chirurgica modificata
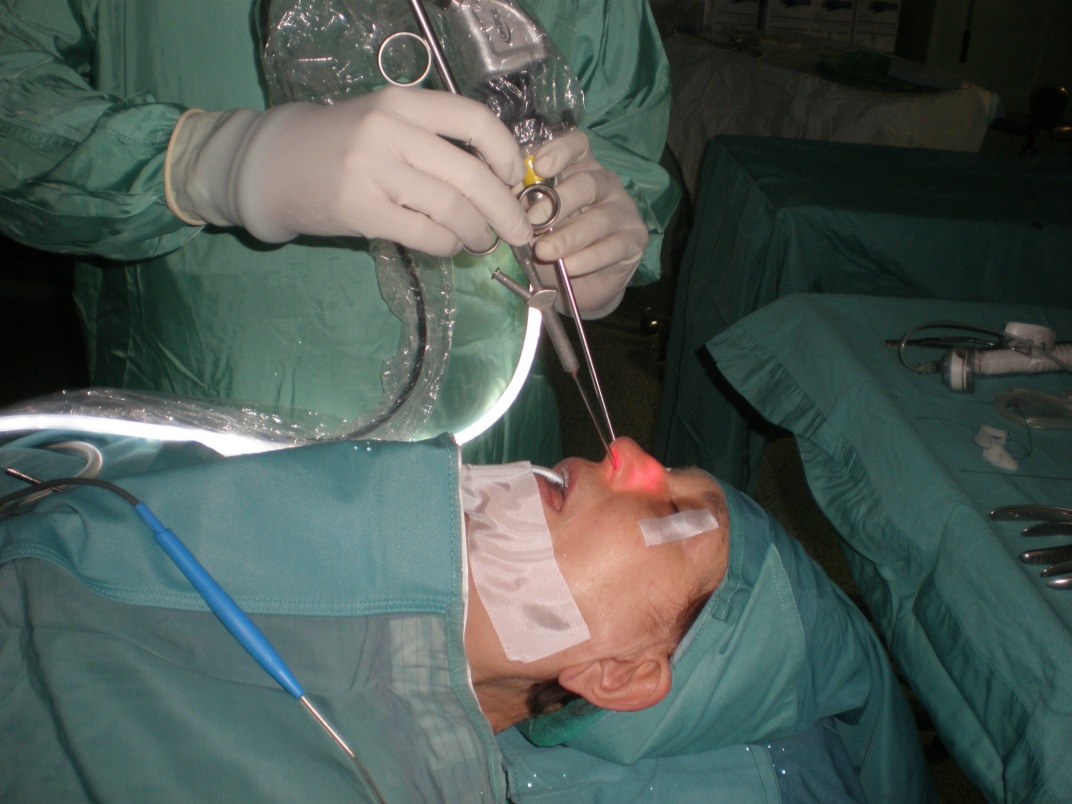
Per via transanasale, sotto controllo videoendoscopico con ottica rigida 3 mm a 45° (Karl Storz, Tuttlingen, Germany) inserita nella fossa nasale controlaterale alla tuba da dilatare, si introduce lo speciale catetere a palloncino tubarico (Spiggle & Theis, Overath, Germany). Tale catetere viene introdotto attraverso una cannula angolata dedicata e con canale aspirativo fornita insieme al catetere che ne consente lo scorrimento per l’inserimento dentro la tuba di Eustachio. Una volta correttamente e completamente introdotto il catetere nella tuba si procede al suo gonfiaggio con soluzione fisiologica (NaCl) alla pressione di 10 bars (7.501 mmHg) per un tempo di 2 minuti mediante la pompa a pressione dedicata fornita (Spiggle & Theis). Terminata la dilatazione si sgonfia e si sfila l’introduttore ed il catetere senza retrarlo dentro la cannula, tutto sotto il controllo endoscopico a 45° dalla fossa nasale controlaterale, cosi da avere una visione ottimale dell’ostio tubarico, senza ostacolo di manovra che si incontrerebbe utilizzando la stessa fossa nasale per ottica e catetere (variante personale two hands-two nostrils della tecnica di Sudhoff) (Fig.1).
Dopo la dilatazione tubarica si procede ancora sotto controllo videoendoscopico a 45° dalla fossa nasale controlaterale, alla decongestione del torus tubarico mediante infissione con manipolo DRB a Risonanza Quantica Molecolare-generatore Quantum (Telea, Sandrigo-Vicenza, Italy) per la durata di 4-5 secondi alla potenza di 3,5, con immediato shrinkage della mucosa e riduzione del prolasso della plica mucosa sull’ostio tubarico (tecnica personale).
Entrambe le procedure sono state eseguite in anestesia endovenosa TCIA, non hanno determinato la fuoriuscita di sangue e non hanno necessitato il posizionamento di tamponi nasali in nessun caso trattato.
I dati ottenuti sono stati analizzati con metodo statistico.
RISULTATI
Tecnica chirurgica
a procedura chirurgica è risultata di facile esecuzione per un operatore familiare con le tecniche endoscopiche in sicura autonomia (a due mani dalle due narici) e l’assenza di sanguinamento nella dilatazione a palloncino cosi come nello shrinkage RQM, consente di seguire in visione endoscopica in sicurezza la completa procedura. In particolare l’introduzione dell’ottica angolata dalla fossa nasale opposta a quella operativa come da noi descritta, riduce ulteriormente ogni possibile trauma della mucosa, anche nelle manovre di rotazione dell’introduttore alla ricerca della corretta angolazione per l’ingresso tubarico che risultano in questo modo facilitate.
L’introduzione del manipolo per shrinkage dell’ostio tubarico e l’esecuzione della manovra sotto controllo endoscopico controlaterale è risultata particolarmente semplice e immediatamente efficace nella riduzione del volume mucoso, in assoluta sicurezza e senza effetti collaterali
Non si sono verificate complicanze intraoperatorie o postoperatorie ne a carico del versante rinofaringeo, ne a carico della membrana timpanica; in particolare si sottolinea l’assenza di dolore anche nell’immediato postoperatorio e l’assoluta assenza di sanguinamento sia per la tubodilatazione che per la decongestione del torus tubarico.
In 4 casi si è verificata la rottura del palloncino prima che si procedesse al suo gonfiaggio (foratura con fuoriuscita di soluzione fisiologica al tentativo di gonfiaggio), dovuta alla involontaria mancata introduzione dello stesso nella tuba ed invece accartocciato contro il torus tubarico estremamente ipertrofico. Tale evenienza non ha comunque procurato alcun danno mucoso o altro effetto collaterale, ma ha semplicemente richiesto l’impiego di un nuovo palloncino per portare infine a termine in maniera corretta la procedura.
Efficacia clinica
A distanza di 3 mesi dalla esecuzione delle procedure associate è stata eseguita rivalutazione comparativa dei parametri preoperatori. La comparazione degli esami otofunzionali pre e postoperatori ha mostrato una significativa riduzione audiometrica del gap aereo-osseo per le frequenze comprese tra 250-2000 Hz (Tab.I).
| PREOPERATIVE | POSTOPERATIVE | |
| Air-bone gap 250-2000 Hz | 47 | 21 |
L’esame timpanometrico ha mostrato significativo incremento dei picchi timpanometrici segno di aumento della ventilazione tubotimpanica, con riduzione della quota di retrazione (Tab.II)
| PICCO TIMPANOMETRICO | PREOPERATIVE | POSTOPERATIVE |
| Ampiezza | 82 | 155 |
| Valori di Retrazione | -213 | -143 |
Il test SOVT postoperatorio è risultato eseguibile in una percentuale significativa di casi rispetto al test preoperatorio (Tab.III)
| SOTV | PREOPERATIVE | POSTOPERATIVE |
| Movimento del Tracciato | 19 | 95 |
I sintomi uditivi postoperatori si sono ridotti in maniera statisticamente significativa alla scala VAS (Tab.IV)
| SINTOMI ONTOLOGICI | PREOPERATIVE | POSTOPERATIVE |
| Dolore/pressione alle variazioni di pressione |
8.2 | 4.5 |
| Miglioramento ovattamento alla manovra di Valsalva |
2.4 | 7.9 |
| Rumori alla manovra di Valsalva |
7.8 | 4.4 |
| Ipoacusia soggettiva ricorrente |
8.9 | 4.1 |
Nessun paziente ha lamentato complicanze o problemi nel decorso postoperatorio; in particolar modo le caratteristiche apprezzate dai pazienti sono state l’assenza di dolore e sanguinamenti sino dalle prime ore dopo l’intervento.
CONCLUSIONI
La procedura chirurgica associata da noi presentata di tubodilatazione balloon e contestuale RQM-shrinkage tubarico ha consentito nella maggioranza dei pazienti trattati un efficace trattamento miniinvasivo e completo della disfunzione tubarica, mediante azione combinata su entrambe le componenti ostruttive alla base patogenetica del disturbo clinico. Con un unico atto chirurgico è infatti possibile dilatare il tratto cartilagineo della tuba e liberare il suo ostio distale a livello rinofaringeo (Fig.2 e 3).
La visione del campo operatorio attraverso ottica nasale e non attraverso il microendoscopio cosi come proposto nella tecnica originale di Sudhoff,migliora in modo evidente la qualità della visione e rende la tecnica piu familiare alle mani del chirurgo endoscopista.
Lo shrinkage tubarico RQM rappresenta il naturale completamento della dilatazione tubarica quando si pensi alla iperplasia infiammatoria della mucosa rinofaringea che spesso coinvolge il torus tubarico quasi sempre associata nelle condizioni di stenosi di vecchia data, associate a stati flogistici cronici.
L’analisi comparativa dei nostri risultati clinici e strumentali, unita alla sicurezza dimostrata dalla procedura in assenza di effetti avversi, la candida come trattamento di prima scelta nelle sindromi disfunzionali tubariche persistenti associate a stenosi della stessa, specie se con iperplasia del torus tubarico (Fig.4).
È tuttora in corso una nostra valutazione clinica di follow-up dei pazienti a lungo termine al fine di confermare la stabilità dei risultati ottenuti nel tempo.
BIBLIOGRAFIA
- Di Rienzo Businco L. New mini-invasive approaches with MQR to airways pathologies. In: Proceedings 6° course on allergic rhinitis and respiratory pathologies, S.Teatro, S.Spirito in Saxia. Rome: SMORRL; 2011. p. 71-3.
- Ockermann T, Reineke U, Sudhoff H, et al. Balloon dilation Eustachian tuboplasty (BET) : a clinical study. Laryngoscope 2010; 120:1411-6.
- Ochermann T, Reineke U, Sudhoff HH, et al. Balloon dilation eustachian tuboplasty: a feasibility study. Otol Neurotol 2010 Sep 31(7) : 1100-3.
- Sudhoff H, Schröder S, Reineke U, Lehmann M, Korbmacher D, Ebmeyer J. Therapy of chronic obstructive eustachian tube dysfunction: evolution of applied therapies. HNO. 2013 Jun;61(6):477-82.
- Tisch M, Störrle P, Danz B, Maier H. Role of imaging before Eustachian tube dilation using the Bielefeld balloon catheter. HNO. 2013 Jun;61(6):488-91.
- Di Rienzo Businco L, Laurino S, Di Rienzo Businco A, Ventura L, Lauriello M. Turbinoplasty with Quantic Molecular Resonance in the treatment of persistent moderate-severe allergic rhinitis: comparative analysis of efficacy. American Journal Rhinol Allerg 2014, 2: 131-9.
- Adil E, Poe D. What is the full range of medical and surgical treatments available for patients with Eustachian tube dysfunction? Curr Opin Otolaryngol Head Neck Surg. 2014 Feb;22(1):8-15
- Poe DS, Grimmer JF, Metson R. Laser Eustachian tuboplasty: two-year results. Laryngoscope 2007; 117:231-7.
- Kujawski OB, Poe DS. Laser eustachian tuboplasty. Otol Neurotol 2004 Jan ; 25(1) : 1-8
- Poe DS, Metson R, Kujawski O. Laser Eustachian tuboplasty (LET): a preliminary report. Laryngoscope 2003; 113:583-91.
- Metson R, Pletcher SD, Poe DS. Microdebrider Eustachian tuboplasty: a preliminary report. Otolaryngol Head Neck Surg 2007 ; 136: 422-7.
- Poe DS, Hanna MBN. Balloon dilation of the cartilaginous portion of the eustachian tube: initial safety and feasibility analysis in a cadaver model. Am J Otolaryngol 2011 Mar-Apr; 32(2): 115-23.
- Bolger WE, Vaughan WC. Catheter-based dilation of the sinus ostia: initial safety and feasibility analysis in a cadaver model. Am J Rhinol 2006; 20: 290-4.
- Kuhn FA, Church CA, Goldberg AN, et al. Balloon catheter sinusotomy: one-year follow up-outcomes and role in functional endoscopic sinus surgery. Otolaryngol Head Neck Surg 2008; 139/3S3: S27-S37.
- Euteneuer S. Chronic dysfunction of the eustachian tube: diagnosis and results of balloon dilatation of the eustachian tube. HNO. 2013 Jun;61(6):460-1.
- Tisch M, Maier S, Hecht P, Maier H. Bilateral Eustachian tube dilation in infants: an alternative treatment for persistent middle ear functional dysfunction. HNO. 2013 Jun;61(6):492-3.
- Tisch M, Maier S, Maier H. Eustachian tube dilation using the Bielefeld balloon catheter: clinical experience with 320 interventions. HNO. 2013 Jun;61(6):483-7.
- Poe DS, Silvola. Balloon dilation of the cartilaginous eustachian tube. Otolaryngol Head Neck Surg 2011 Apr ; 144(4): 563-9.
- Poe DS, Hanna BM. Balloon dilation of the cartilaginous portion of the eustachian tube: initial safety and feasibility analysis in a cadaver model. Am J Otolaryngol. 2011 Mar-Apr;32(2):115-23.
- Jurkiewicz D, Bień D, Szczygielski K, Kantor I. Clinical evaluation of balloon dilation Eustachian tuboplasty in the Eustachian tube dysfunction. Eur Arch Otorhinolaryngol. 2013 Mar;270(3):1157-60.
- Poe DS, Abou-Halawa, Abdel-Razek O. Analysis of the dysfunctional Eustachian tube by video endoscopy. Otol Neurotol 2001; 22: 590-5.
- Poe DS. In reference to balloon dilation eustachian tuboplasty: a clinical study. Laryngoscope 2011 May; 121(5): 908.
- Di Rienzo Businco L, Laurino S, Cipriani O, Bucci P, Lauriello M. Balloon dilation tuboplasty and tubaric ostium shrinkage in the treatment of Eustachian tube obstruction. Int Adv Otol 2012; 8; 354-359
IMMAGINI







Commenti recenti